La lombalgia rappresenta il tipo più comune di dolore della colonna vertebrale e colpisce circa il 60%-80% della popolazione nell’arco della vita dell’uomo e della donna.
Anche nell’infanzia e negli adolescenti la lombalgia non specifica è abbastanza comune, con un’incidenza relativamente alta, variabile seconda vari studi tra il 28% ed il 48% dei soggetti in età scolare. In media secondo Taimela ed al. la prevalenza è del 6% tra gli studenti tra 7 e 10 anni raggiungendo il 18% nell’adolescenza. Secondo Salminen l’incidenza cumulativa è del 30% . Inoltre in genere la frequenza della lombalgia nei giovani aumenta progressivamente con l’età.
CAUSE
La lombalgia tra i giovani soggetti è spesso aspecifica e legata spesso a fattori psicosociali e richiede solo occasionalmente cure mediche, poiché il dolore in genere ha carattere benigno e autolimitante. Tuttavia, in alcuni casi nei giovani pazienti il dolore lombare è dovuto a lesioni organiche specifiche.
Le cause più comuni di tipo meccanico sono i traumi, gli stiramenti ed i sovraccarichi muscolari, le malformazioni congenite, le patologie discali, la rigidità muscolare. La spondilolisi e la spondilolistesi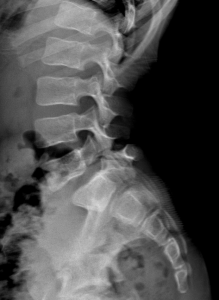 presenti normalmente in circa il 4-5% della popolazione pediatrica sono la causa più comune di sintomatologia dolorosa lombare nei bambini di età superiore ai 10 anni. La spondilolisi e la sua evoluzione in spondilolistesi sono favorite dagli sport dove è prevista una forte sollecitazione in iperlordosi (pallavolo, ginnastica artistica, tennis, etc.).
Potenziali fattori di rischio sono i livelli elevati di attività sportiva ed una storia familiare di mal di schiena, mentre non è stata provata finora alcuna associazione tra il mal di schiena pediatrico e fattori fisici come peso, altezza, postura, o l’utilizzo dello zaino scolastico.
La presenza di dolore in seguito all’utilizzo dello zaino deve però rappresentare un elemento di allarme per la eventuale presenza di patologie della colonna sottostanti disvelate dal peso dello zaino.
Le ernie del disco del tratto lombare sono una malattia comune negli adulti, mentre comunemente non vengono associate ai giovani soggetti; tuttavia, è stata riscontrata una percentuale tra l’1% ed il 4% di lesioni del disco negli adolescenti affetti da lombalgia. Le erniazioni del disco intervertebrale nei giovani soggetti non sono comunemente associate a traumi specifici come avviene invece spesso negli adulti, mentre possono essere generate da sovraccarichi ripetuti e prolungati, e questo può essere causa a volte di significativi ritardi diagnostici. Un dolore alla palpazione della cresta iliaca può indicare la presenza di una apofisite.
Una distrofia ossea di crescita per la presenza di una cifosi toraco-lombare è anch’essa da tenere in considerazione come possibile patogenesi del dolore.
Ma esistono anche cause specifiche non meccaniche di lombalgia nei bambini e negli adolescenti come principalmente le spondiloartropatie infiammatorie, varie malattie infettive, alcune patologie neurologiche, patologie viscerali, la neurofibromatosi di tipo 1, ed i tumori della colonna vertebrale. Pertanto la comparsa di una significativa lombalgia nella prima decade di vita va sempre considerata come un potenziale segnale di allarme per specifiche patologie e quindi necessitante di una attenta valutazione medica.
I tumori benigni più comuni anche se sostanzialmente abbastanza rari della colonna vertebrale sono l’osteoma osteoide e l’osteoblastoma. La scoliosi dolorosa antalgica e la rigidità del tratto lombare sono sintomi di presentazione classici e comuni, mentre la scoliosi idiopatica è più comunemente indolore.
Le neoplasie maligne primitive dell’osso a livello della colonna vertebrale sono rare ed i tipi più comuni sono l’osteosarcoma, il sarcoma di Ewing e la leucemia. Le lesioni neoplastiche intriseche più comuni gli astrocitomi e gli ependimomi, anche se prevalentemente interessano il tratto cervico-toracico. Anche in questo caso i sintomi iniziali più comuni sono il dolore e la diminuzione della mobilità della colona. Le lesioni metastatiche più comuni si verificano nel neuroblastoma ed il rabdo-miosarcoma. Le lesioni metastatiche meno comuni includono il tumore di Wilms, il retinoblastoma e il teratoratocarcinoma.
presenti normalmente in circa il 4-5% della popolazione pediatrica sono la causa più comune di sintomatologia dolorosa lombare nei bambini di età superiore ai 10 anni. La spondilolisi e la sua evoluzione in spondilolistesi sono favorite dagli sport dove è prevista una forte sollecitazione in iperlordosi (pallavolo, ginnastica artistica, tennis, etc.).
Potenziali fattori di rischio sono i livelli elevati di attività sportiva ed una storia familiare di mal di schiena, mentre non è stata provata finora alcuna associazione tra il mal di schiena pediatrico e fattori fisici come peso, altezza, postura, o l’utilizzo dello zaino scolastico.
La presenza di dolore in seguito all’utilizzo dello zaino deve però rappresentare un elemento di allarme per la eventuale presenza di patologie della colonna sottostanti disvelate dal peso dello zaino.
Le ernie del disco del tratto lombare sono una malattia comune negli adulti, mentre comunemente non vengono associate ai giovani soggetti; tuttavia, è stata riscontrata una percentuale tra l’1% ed il 4% di lesioni del disco negli adolescenti affetti da lombalgia. Le erniazioni del disco intervertebrale nei giovani soggetti non sono comunemente associate a traumi specifici come avviene invece spesso negli adulti, mentre possono essere generate da sovraccarichi ripetuti e prolungati, e questo può essere causa a volte di significativi ritardi diagnostici. Un dolore alla palpazione della cresta iliaca può indicare la presenza di una apofisite.
Una distrofia ossea di crescita per la presenza di una cifosi toraco-lombare è anch’essa da tenere in considerazione come possibile patogenesi del dolore.
Ma esistono anche cause specifiche non meccaniche di lombalgia nei bambini e negli adolescenti come principalmente le spondiloartropatie infiammatorie, varie malattie infettive, alcune patologie neurologiche, patologie viscerali, la neurofibromatosi di tipo 1, ed i tumori della colonna vertebrale. Pertanto la comparsa di una significativa lombalgia nella prima decade di vita va sempre considerata come un potenziale segnale di allarme per specifiche patologie e quindi necessitante di una attenta valutazione medica.
I tumori benigni più comuni anche se sostanzialmente abbastanza rari della colonna vertebrale sono l’osteoma osteoide e l’osteoblastoma. La scoliosi dolorosa antalgica e la rigidità del tratto lombare sono sintomi di presentazione classici e comuni, mentre la scoliosi idiopatica è più comunemente indolore.
Le neoplasie maligne primitive dell’osso a livello della colonna vertebrale sono rare ed i tipi più comuni sono l’osteosarcoma, il sarcoma di Ewing e la leucemia. Le lesioni neoplastiche intriseche più comuni gli astrocitomi e gli ependimomi, anche se prevalentemente interessano il tratto cervico-toracico. Anche in questo caso i sintomi iniziali più comuni sono il dolore e la diminuzione della mobilità della colona. Le lesioni metastatiche più comuni si verificano nel neuroblastoma ed il rabdo-miosarcoma. Le lesioni metastatiche meno comuni includono il tumore di Wilms, il retinoblastoma e il teratoratocarcinoma.
SINTOMATOLOGIA
Spesso i giovani pazienti sono asintomatici fino allo scatto di crescita adolescenziale, che si verifica in media a circa 10-15 anni di età, prima nelle femmine e poi nei maschi.
In generale i bambini a differenza degli adulti possono avere difficoltà a descrivere chiaramente inizio, sede e caratteristiche del dolore. Anche gli stessi genitori possono avere difficoltà a riferire con esattezza il tempo di inizio del dolore e la sua eventuale evoluzione. Tutto questo rende l’acquisizione di queste informazioni più difficile per lo specialista , che dovrà cercare di approfondire con pazienza il più possibile l’anamnesi.
Spesso il dolore è temporaneo e da ricondure ad una condizione benigna autolimitante. Il riferimento di un dolore lombare persistente o peggiorativo, specie se presente anche la notte deve sempre essere valutato con attenzione e scrupolo per la possibilità che possa essere il sintomo di una specifica patologia sottostante.
La sintomatologia può includere dolore riferito al tratto lombare con eventuali irradiazioni agli arti inferiori, rigidità e contrattura muscolare. L’eventuale miglioramento della sintomatologia con il riposo può fare orientare comunemente per una patogenesi di tipo meccanico. Le attività ripetitive in flesso-estensione della colonna invece in questi casi di solito portano ad un aumento della sintomatologia. I cambiamenti morfologici visibili, deformità palpabili o alterazioni della mobilità possono indicare malattie strutturali della colonna vertebrale sia congenite che acquisite.
A differenza degli adulti nei bambini raramente si riscontra una chiara obiettività clinica; in circa il 10% dei casi è presente debolezza motoria e nel 15% una diminuzione della sensibilità periferica. Vanno ricercati con attenzione eventuali disturbi motori e sensoriali delle estremità, indagata la topografia del dolore radicolare e gli eventuali disturbi della vescica o dell’intestino. La febbre è presente nelle malattie infettive, nelle malattie reumatiche ed alle volte anche nelle neoplasie.
Gonfiore locale e ingrossamento dei linfonodi possono verificarsi in malattie infettive e neoplastiche. L’evidenza di associati segni infiammatori come l’artrite, la sacroileite, l’entesite o la vasculite cutanea sono segnali di allarme per malattie reumatiche o autoinfiammatorie.
VALUTAZIONE CLINICA
In partenza vanno indagati attraverso una accurata anamnesi tempo e meccanismo di insorgenza dei sintomi, la localizzazione, la qualità del dolore e le sue caratteristiche e tipologia (trafittivo, urente, etc,) , intensità, la durata, la frequenza e la sua distribuzione nell’arco della giornata, l’eventuale associazione di febbre. Vanno anche indagate eventuali disfunzioni della vescica e dell’intestino.
Vanno considerati ed evidenziati eventuali fattori di rischio psicologici e sociali che potrebbero influire su una lombalgia di tipo aspecifico, in questo caso potrebbe essere utile una valutazione psicologica.
Tra le possibili cause di una lombalgia semplice aspecifica è da valutare anche una significativa sedentarietà specie se associata a posture scorrette e prolungate. Al contrario in caso di pratica di sport specifici specie se agonistici a maggior richio di sovraccarico vanno ricercate eventuali lesioni muscolo-scheletriche peculiari dei singoli sport.
Alcuni elementi clinici rappresentano fattori di allerta e di attenzione: età inferiore ai 5 anni, sintomi sistemici, traumi, dolore che persiste da più di 4 settimane, limitazioni significative della mobilità, rigidità muscolare, dolore notturno, febbre, sudorazione notturna, disturbi motori, sintomi neurologici, disturbi intestinali o ritentivi urinari.
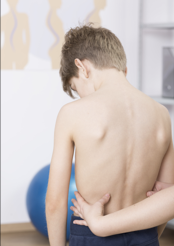 L’esame obiettivo comprende l’ispezione, la palpazione, la valutazione dell’ampiezza del movimento, e specifiche manovre cliniche. Vanno ricercati eventuali anomalie posturali, anche degli arti inferiori, ed i segni di ipercifosi strutturata, di iperlordosi o di scoliosi. Una eventuali eterometria fino a 2 cm di solito non è da considerare come causa specifica del dolore. Lesioni cutanee, come macchie caffèlatte, cisti dermiche o isolotti di peluria possono suggerire un’anomalia spinale sottostante o un tumore. Vanno ricercati e definiti eventuali segni di infiammazione locale, la febbre, eventuali patologie degli organi viscerali. Vanno eseguiti i test neurologici e valutati eventuali alterazioni dei riflessi, disturbi radicolari, deficit della forza o della sensibilità, eventuale spasticità od atassia, alterazioni della coordinazione.
La presenza di una scoliosi di tipo antalgico potrebbe essere la spia di una patologia specifica come tumori o infezioni in quanto normalmente la scoliosi idiopatica non è dolorosa. La palpazione a livello della muscolatura paraverebrale od in corrispondenza dei processi spinosi sulla linea mediana, le percussioni e la palpazione della parete addominale possono aiutare a identificare un dolore di origine viscerale.
In caso di riscontro della possibilità di essere in presenza di eventuali malattie specifiche, è bene eseguire i test di laboratorio più idonei come diagnostica supplementare.
L’esame obiettivo comprende l’ispezione, la palpazione, la valutazione dell’ampiezza del movimento, e specifiche manovre cliniche. Vanno ricercati eventuali anomalie posturali, anche degli arti inferiori, ed i segni di ipercifosi strutturata, di iperlordosi o di scoliosi. Una eventuali eterometria fino a 2 cm di solito non è da considerare come causa specifica del dolore. Lesioni cutanee, come macchie caffèlatte, cisti dermiche o isolotti di peluria possono suggerire un’anomalia spinale sottostante o un tumore. Vanno ricercati e definiti eventuali segni di infiammazione locale, la febbre, eventuali patologie degli organi viscerali. Vanno eseguiti i test neurologici e valutati eventuali alterazioni dei riflessi, disturbi radicolari, deficit della forza o della sensibilità, eventuale spasticità od atassia, alterazioni della coordinazione.
La presenza di una scoliosi di tipo antalgico potrebbe essere la spia di una patologia specifica come tumori o infezioni in quanto normalmente la scoliosi idiopatica non è dolorosa. La palpazione a livello della muscolatura paraverebrale od in corrispondenza dei processi spinosi sulla linea mediana, le percussioni e la palpazione della parete addominale possono aiutare a identificare un dolore di origine viscerale.
In caso di riscontro della possibilità di essere in presenza di eventuali malattie specifiche, è bene eseguire i test di laboratorio più idonei come diagnostica supplementare.
RADIOLOGIA
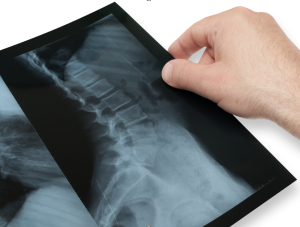 L’esecuzione di radiografie di base nei bambini con mal di schiena non sono in genere necessarie in fase iniziale in presenza di caratteristiche aspecifiche di benignità. In caso di persistenza del dolore oltre le 4 settimane, dolore notturno, irradiazione del dolore, se ritenute opportune dallo specialista in base al sospetto diagnostico approfondimenti strumentali sono utili per escludere eventuali lesioni scheletriche, tumorali od infettive. Una ecografia addominale mirata in alcuni casi può identificare una causa di origine viscerale. Le proiezioni radiografiche anteroposteriori e laterali in piedi e quelle laterali della colonna per intero permettono di valutare eventuali deformità come scoliosi, iperlordosi , cifosi toracolombari e spondilolistesi. Se la storia clinica ed il risultato dell’esame obiettivo possono suggerire la possibile presenza di spondilolisi, ernia del disco o patologia del midollo spinale, è bene approfondire l’esame con una risonanza magnetica, con la quale è inoltre possibile valutare con accuratezza eventuali patologie o sofferenze dei tessuti molli. Ulteriori esami di precisione, sicuramente più invasivi, come TC, scintigrafia, PET, possono essere utilizzati per la ricerca e definizione delle patologie più gravi sospettate in sede di valutazione specialistica.
L’esecuzione di radiografie di base nei bambini con mal di schiena non sono in genere necessarie in fase iniziale in presenza di caratteristiche aspecifiche di benignità. In caso di persistenza del dolore oltre le 4 settimane, dolore notturno, irradiazione del dolore, se ritenute opportune dallo specialista in base al sospetto diagnostico approfondimenti strumentali sono utili per escludere eventuali lesioni scheletriche, tumorali od infettive. Una ecografia addominale mirata in alcuni casi può identificare una causa di origine viscerale. Le proiezioni radiografiche anteroposteriori e laterali in piedi e quelle laterali della colonna per intero permettono di valutare eventuali deformità come scoliosi, iperlordosi , cifosi toracolombari e spondilolistesi. Se la storia clinica ed il risultato dell’esame obiettivo possono suggerire la possibile presenza di spondilolisi, ernia del disco o patologia del midollo spinale, è bene approfondire l’esame con una risonanza magnetica, con la quale è inoltre possibile valutare con accuratezza eventuali patologie o sofferenze dei tessuti molli. Ulteriori esami di precisione, sicuramente più invasivi, come TC, scintigrafia, PET, possono essere utilizzati per la ricerca e definizione delle patologie più gravi sospettate in sede di valutazione specialistica.
TRATTAMENTO
Ai fini di identificare il trattamento più efficace è molto importante cercare di eseguire in partenza una diagnosi più accurata possibile.
 In caso di lombalgia benigna aspecifica il trattamento più efficace consiste nella riduzione od abolizione delle attività motorie a rischio di sovraccarico della colonna, e nella prescrizione di una terapia riabilitativa specifica mirata al miglioramento della postura e delle prestazioni muscolari attraverso esercizi specifici. La rieducazione motoria mira a fornire una efficace protezione attiva alla colonna e ad evitare le posture sovraccaricanti il tratto lombare. L’utilizzo degli antinfiammatori non steroidei deve essere limitato a casi selezionati e per periodi non prolungati. E’ bene informare i genitori sul corretto utilizzo di zaino e carrello scolastici limitando il peso a circa il 10%-15% del peso corporeo. Se il dolore può essere ricondotto ad una cifosi toracolombare o ad una scoliosi può essere necessaria una terapia con corsetti specifici. Anche in caso di riscontro di una spondilolisi allo stadio iniziale potrà essere necessario prescrivere oltre alla terapia riabilitativa un corsetto specifico. In caso di spondilolistesi più evolute le indicazioni generali per la chirurgia includono: dolore non alleviato dal riposo, dall’immobilizzazione e dai FANS, progressione accertata, spondilolistesi superiori al 50%.
In caso di lombalgia benigna aspecifica il trattamento più efficace consiste nella riduzione od abolizione delle attività motorie a rischio di sovraccarico della colonna, e nella prescrizione di una terapia riabilitativa specifica mirata al miglioramento della postura e delle prestazioni muscolari attraverso esercizi specifici. La rieducazione motoria mira a fornire una efficace protezione attiva alla colonna e ad evitare le posture sovraccaricanti il tratto lombare. L’utilizzo degli antinfiammatori non steroidei deve essere limitato a casi selezionati e per periodi non prolungati. E’ bene informare i genitori sul corretto utilizzo di zaino e carrello scolastici limitando il peso a circa il 10%-15% del peso corporeo. Se il dolore può essere ricondotto ad una cifosi toracolombare o ad una scoliosi può essere necessaria una terapia con corsetti specifici. Anche in caso di riscontro di una spondilolisi allo stadio iniziale potrà essere necessario prescrivere oltre alla terapia riabilitativa un corsetto specifico. In caso di spondilolistesi più evolute le indicazioni generali per la chirurgia includono: dolore non alleviato dal riposo, dall’immobilizzazione e dai FANS, progressione accertata, spondilolistesi superiori al 50%.
Altre terapie specifiche variabili a seconda dei casi si possono rendere necessarie per la cura delle singole patologie, come le infezioni, le malattie neurologiche o le neoplasie
CONCLUSIONI
La lombalgia nei bambini è un problema tutto sommato abbastanza frequente, in pochi casi può rappresentare espressione di una malattia grave e la maggior parte delle condizioni può essere diagnosticata con una anamnesi dettagliata, con test clinici relativamente semplici ed esami ematobiochimici e strumentali specifici. I casi più semplici dovuti a sovraccarichi meccanici sono alleviati con il riposo e la diminuzione dell’attività specifica ed eventuale ginnastica posturale. Se è presente dolore alla schiena cronico e persistente, febbre o deficit neurologico, è necessario effettuare una diagnosi rapida e quanto più precisa possibile, in modo di attuare al più presto la necessaria terapia, anche chirurgica. Nei casi in cui non si riesce ad effettuare una diagnosi specifica per mancanza di riscontri clinici o strumentali, è bene effettuare una rivalutazione a distanza.
In questa fase successiva, i sintomi minori non correlati ad una patologia maggiore si risolveranno spontaneamente, mentre i sintomi correlati alle patologie più gravi subiranno un progressivo peggioramento e saranno più facilmente identificabili. È importante sottolineare che i segnali d’allarme sono caratteristiche facoltative per le diverse cause di malattia e non sono sempre sono necessariamente presenti. Lo specialista deve applicarsi sulla base di una conoscenza approfondita delle problematiche connesse al dolore lombare specifico e considerare con attenzione tutti i fattori più rilevanti attraverso una anamnesi e un esame clinico accurati che rappresentano la base indispensabile per una diagnosi e differenziazione di una lombalgia specifica dal mal di schiena non specifico nei bambini e negli adolescenti.
Bibliografia utile
-Barke, A.; Gaßmann, J.; Kröner-Herwig, B. Cognitive processing styles of children and adolescents with headache and back pain:A longitudinal epidemiological study. J. Pain Res. 201
-Calvo-Muñoz, I., Gómez-Conesa, A. & Sánchez-Meca, J. Prevalence of low back pain in children and adolescents: a meta-analysis. BMC Pediatr 2013
-Calvo-Muñoz I, Gómez-Conesa A, Sánchez-Meca J. Preventive physiotherapy interventions for back care in children and adolescents: a meta-analysis. BMC Musculoskelet Disord. 2012.
-Frosch M, Mauritz MD, Bielack S, Blödt S, Dirksen U, Dobe M, Geiger F, Häfner R, Höfel L, Hübner-Möhler B, von Kalle T, Lawrenz B, Leutner A, Mecher F, Mladenov K, Norda H, Stahlschmidt L, Steinborn M, Stücker R, Trauzeddel R, Trollmann R, Wager J, Zernikow B. Etiology, Risk Factors, and Diagnosis of Back Pain in Children and Adolescents: Evidence- and Consensus-Based Interdisciplinary Recommendations. Children (Basel). 2022.
-Hasler, C.C. Back pain during growth. Swiss Med. Wkly. 2013,
-Yamato, T.P.; Maher, C.G.; Traeger, A.C.; Wiliams, C.M.; Kamper, S.J. Do schoolbags cause back pain in children and adolescents?A systematic review. Br. J. Sports Med. 2018
-Ramirez, N.; Flynn, J.M.; Hill, B.W.; Serrano, J.A.; Calvo, C.E.; Bredy, R.; Macchiavelli, R.E. Evaluation of a systematic approach to pediatric back pain: The utility of magnetic resonance imaging. J. Pediatr. Orthop. 2015
-Roberts SB, Calligeros K, Tsirikos AI. Evaluation and management of paediatric and adolescent back pain: Epidemiology, presentation, investigation, and clinical management: A narrative review. J Back Musculoskelet Rehabil. 2019;Salminen JJ, Pentti J, Terho P. Low back pain and disability in 14-year-old schoolchildren. Acta Paediatr. 1992
-Sjolie, A.N. Persistence and change in nonspecific low back pain among adolescents: A 3-year prospective study. Spine 2004
-Taimela S, Kujala UM, Salminen JJ, Viljanen T. The prevalence of low back pain among children and adolescents. A nationwide, cohort-based questionnaire survey in Finland. Spine, 1997
L’articolo non fornisce né intende, in nessun caso, fornire o suggerire terapie e/o diagnosi mediche. Solo il medico curante, o un medico specializzato, è in grado di determinare le patologie e le corrette terapie da intraprendere. In nessun caso le informazioni presenti in questo sito internet sono da intendersi come sostitutive del parere del medico. Questo articolo non vuole sostituirsi ad una accurata visita medica.
Prima di intraprendere una qualsiasi terapia è necessario consultare il proprio medico curante, o un altro medico specializzato. In qualità di operatore sanitario, il medico dovrà utilizzare il suo personale parere medico per la eventuale valutazione delle informazioni rese disponibili all’interno di questo sito. L’autore non si assume responsabilità per danni anche a terzi derivanti da uso improprio o illegale delle informazioni riportate a puro scopo conoscitivo.
 presenti normalmente in circa il 4-5% della popolazione pediatrica sono la causa più comune di sintomatologia dolorosa lombare nei bambini di età superiore ai 10 anni. La spondilolisi e la sua evoluzione in spondilolistesi sono favorite dagli sport dove è prevista una forte sollecitazione in iperlordosi (pallavolo, ginnastica artistica, tennis, etc.).
presenti normalmente in circa il 4-5% della popolazione pediatrica sono la causa più comune di sintomatologia dolorosa lombare nei bambini di età superiore ai 10 anni. La spondilolisi e la sua evoluzione in spondilolistesi sono favorite dagli sport dove è prevista una forte sollecitazione in iperlordosi (pallavolo, ginnastica artistica, tennis, etc.). L’esame obiettivo comprende l’ispezione, la palpazione, la valutazione dell’ampiezza del movimento, e specifiche manovre cliniche. Vanno ricercati eventuali anomalie posturali, anche degli arti inferiori, ed i segni di ipercifosi strutturata, di iperlordosi o di scoliosi. Una eventuali eterometria fino a 2 cm di solito non è da considerare come causa specifica del dolore. Lesioni cutanee, come macchie caffèlatte, cisti dermiche o isolotti di peluria possono suggerire un’anomalia spinale sottostante o un tumore. Vanno ricercati e definiti eventuali segni di infiammazione locale, la febbre, eventuali patologie degli organi viscerali. Vanno eseguiti i test neurologici e valutati eventuali alterazioni dei riflessi, disturbi radicolari, deficit della forza o della sensibilità, eventuale spasticità od atassia, alterazioni della coordinazione.
L’esame obiettivo comprende l’ispezione, la palpazione, la valutazione dell’ampiezza del movimento, e specifiche manovre cliniche. Vanno ricercati eventuali anomalie posturali, anche degli arti inferiori, ed i segni di ipercifosi strutturata, di iperlordosi o di scoliosi. Una eventuali eterometria fino a 2 cm di solito non è da considerare come causa specifica del dolore. Lesioni cutanee, come macchie caffèlatte, cisti dermiche o isolotti di peluria possono suggerire un’anomalia spinale sottostante o un tumore. Vanno ricercati e definiti eventuali segni di infiammazione locale, la febbre, eventuali patologie degli organi viscerali. Vanno eseguiti i test neurologici e valutati eventuali alterazioni dei riflessi, disturbi radicolari, deficit della forza o della sensibilità, eventuale spasticità od atassia, alterazioni della coordinazione. L’esecuzione di radiografie di base nei bambini con mal di schiena non sono in genere necessarie in fase iniziale in presenza di caratteristiche aspecifiche di benignità. In caso di persistenza del dolore oltre le 4 settimane, dolore notturno, irradiazione del dolore, se ritenute opportune dallo specialista in base al sospetto diagnostico approfondimenti strumentali sono utili per escludere eventuali lesioni scheletriche, tumorali od infettive. Una ecografia addominale mirata in alcuni casi può identificare una causa di origine viscerale. Le proiezioni radiografiche anteroposteriori e laterali in piedi e quelle laterali della colonna per intero permettono di valutare eventuali deformità come scoliosi, iperlordosi , cifosi toracolombari e spondilolistesi. Se la storia clinica ed il risultato dell’esame obiettivo possono suggerire la possibile presenza di spondilolisi, ernia del disco o patologia del midollo spinale, è bene approfondire l’esame con una risonanza magnetica, con la quale è inoltre possibile valutare con accuratezza eventuali patologie o sofferenze dei tessuti molli. Ulteriori esami di precisione, sicuramente più invasivi, come TC, scintigrafia, PET, possono essere utilizzati per la ricerca e definizione delle patologie più gravi sospettate in sede di valutazione specialistica.
L’esecuzione di radiografie di base nei bambini con mal di schiena non sono in genere necessarie in fase iniziale in presenza di caratteristiche aspecifiche di benignità. In caso di persistenza del dolore oltre le 4 settimane, dolore notturno, irradiazione del dolore, se ritenute opportune dallo specialista in base al sospetto diagnostico approfondimenti strumentali sono utili per escludere eventuali lesioni scheletriche, tumorali od infettive. Una ecografia addominale mirata in alcuni casi può identificare una causa di origine viscerale. Le proiezioni radiografiche anteroposteriori e laterali in piedi e quelle laterali della colonna per intero permettono di valutare eventuali deformità come scoliosi, iperlordosi , cifosi toracolombari e spondilolistesi. Se la storia clinica ed il risultato dell’esame obiettivo possono suggerire la possibile presenza di spondilolisi, ernia del disco o patologia del midollo spinale, è bene approfondire l’esame con una risonanza magnetica, con la quale è inoltre possibile valutare con accuratezza eventuali patologie o sofferenze dei tessuti molli. Ulteriori esami di precisione, sicuramente più invasivi, come TC, scintigrafia, PET, possono essere utilizzati per la ricerca e definizione delle patologie più gravi sospettate in sede di valutazione specialistica. In caso di lombalgia benigna aspecifica il trattamento più efficace consiste nella riduzione od abolizione delle attività motorie a rischio di sovraccarico della colonna, e nella prescrizione di una terapia riabilitativa specifica mirata al miglioramento della postura e delle prestazioni muscolari attraverso esercizi specifici. La rieducazione motoria mira a fornire una efficace protezione attiva alla colonna e ad evitare le posture sovraccaricanti il tratto lombare. L’utilizzo degli antinfiammatori non steroidei deve essere limitato a casi selezionati e per periodi non prolungati. E’ bene informare i genitori sul corretto utilizzo di zaino e carrello scolastici limitando il peso a circa il 10%-15% del peso corporeo. Se il dolore può essere ricondotto ad una cifosi toracolombare o ad una scoliosi può essere necessaria una terapia con corsetti specifici. Anche in caso di riscontro di una spondilolisi allo stadio iniziale potrà essere necessario prescrivere oltre alla terapia riabilitativa un corsetto specifico. In caso di spondilolistesi più evolute le indicazioni generali per la chirurgia includono: dolore non alleviato dal riposo, dall’immobilizzazione e dai FANS, progressione accertata, spondilolistesi superiori al 50%.
In caso di lombalgia benigna aspecifica il trattamento più efficace consiste nella riduzione od abolizione delle attività motorie a rischio di sovraccarico della colonna, e nella prescrizione di una terapia riabilitativa specifica mirata al miglioramento della postura e delle prestazioni muscolari attraverso esercizi specifici. La rieducazione motoria mira a fornire una efficace protezione attiva alla colonna e ad evitare le posture sovraccaricanti il tratto lombare. L’utilizzo degli antinfiammatori non steroidei deve essere limitato a casi selezionati e per periodi non prolungati. E’ bene informare i genitori sul corretto utilizzo di zaino e carrello scolastici limitando il peso a circa il 10%-15% del peso corporeo. Se il dolore può essere ricondotto ad una cifosi toracolombare o ad una scoliosi può essere necessaria una terapia con corsetti specifici. Anche in caso di riscontro di una spondilolisi allo stadio iniziale potrà essere necessario prescrivere oltre alla terapia riabilitativa un corsetto specifico. In caso di spondilolistesi più evolute le indicazioni generali per la chirurgia includono: dolore non alleviato dal riposo, dall’immobilizzazione e dai FANS, progressione accertata, spondilolistesi superiori al 50%.
